四方を海に守られている日本人は、エイズもO-157も狂牛病もみんな海の彼方から輸入されるものとばかり考えていた。今年の日本感染症学会で発表されたWHOの統計によると、アメリカで発生した麻疹は過去六年間日本人から感染したものが最大と告げ、日本が感染症輸出国に転じたという。
監修・安西定(昭和大学医学部公衆衛生学客員教授・日本疫学会名誉会員)
細菌、ウイルスを知る
遥か200万年前、人類が森を出て平地に立ったときから、新たな環境で生息している未知の病原微生物と戦い続けることになったという。古代人が恐れ た自然災害や飢餓の脅威とともに目に見えない病原微生物が引き起こす疾病の恐怖は、現代人にも、ペスト、天然痘など歴史の記憶として刷り込まれている。 21世紀を目前にした高度な医科学をもってしても、インフルエンザ、エイズ、O-157(病原性大腸菌)などの新たな病原微生物の脅威を克服できない現 在、「健康とは人類と病原微生物との戦いの歴史」だったと言っても過言ではないだろう。
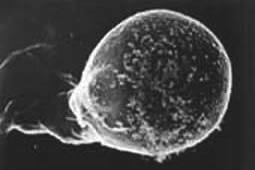 電子顕微鏡で見たエイズウィルス
電子顕微鏡で見たエイズウィルス
人類が狩猟採取社会から部族的集団定住社会に移行して以来、第二次世界大戦に至るまで、感染症による死亡数が戦争や飢餓による死亡数よりも上まわっていた。
文明が発展し、一四世紀末の新大陸発見などの大航海時代が到来すると、頻繁な交通と大量の物流、移住などの人的交流が推し進められ、病原微生物も様々な宿主とともに地球上を駆けめぐることになる。
大航海時代の立役者コロンブスの「コロンブスの卵」は有名な話だが、他にもう1つの逸話がある。それはコロンブスが新大陸から持ち帰ったタバコと梅毒であ る。コロンブスの一隊がヨーロッパに病原体の梅毒トレポネーマを持ち帰ったかどうかは学説の別れるところではあるが、1759年にヴォルテールが書いた 『ガンディト』のなかにこんな下りがある。「1人の僧が伯爵夫人から梅毒をうつされる。その伯爵夫人は騎兵大尉から、大尉は公爵夫人から、公爵夫人は若い 侍従から、侍従は別の僧から、僧はコロンブスの仲間から」とコロンブスより200年ほど後の小説であるが、当時のヨーロッパ社会では、コロンブスが梅毒を 新大陸より持ち込んだと堅く信じられていたし、この疾病は罹患した者からのみ感染することが経験的に解っていたことが、この1説からうかがい知ることができる。
 紫外線で病室を殺菌
紫外線で病室を殺菌
しかしこの病原菌がなんであるかは、1905年ドイツのシャウディンとホフマンの梅毒スピロヘータの発見まで待たなければならなかった。
一方、新大陸においては、ヨーロッパからもたらされた天然痘や麻疹などが大流行して抵抗力を持たないネイティブアメリカンが壊滅的危機に瀕したのである。
 殺菌を培養してコロニーを計測する
殺菌を培養してコロニーを計測する
見えないものが見えてくる
通常、肉眼で見える可視の限界範囲は0.1ミリメートルまでと言われ、一ミクロンほどの細菌は光学顕微鏡が発明されるまで発見したり観察することはできなかった。ウイルスにいたっては0.25~0.025ミクロンしかなく、電子顕微鏡が開発されるまでは見ることができなかった。
最初の細菌の発見は1676年、オランダの博物学者レーウェン・フックの発明した顕微鏡の誕生まで待たなければならなかった。フックは一枚のレンズを精巧に磨き、150倍の単眼顕微鏡を作り、人類として初めて目に見えない細菌を発見し、彼は90歳を超えるまでさまざまな細菌の記録を残した。このことにより細菌による感染症の研究へと飛躍的に進歩した。
顕微鏡が発明される以前は、目に見えない病原微生物が起因する疾病の病態把握や、どのような環境で起こるかは専門家の経験則に頼るしかなかった。
医者で占星術師のノストラダムスは、当時黒死病として恐れられていたペストがフランスで流行したとき、患者に触れた後は手洗いとうがいをおこない、患者の身に着けている着物を焼き払い、日当たりと風通しの良いベッドに寝かし、町中のネズミを駆除したとされる。初歩的公衆衛生を含んだこのような治療方法は中世キリスト教社会では画期的な療法とされた。
ネズミのノミを宿主にした動物由来のペスト菌を発見したのは、1894年、日本の北里柴三郎とフランスのエルザンだった。
細菌発見の黄金期
顕微鏡の改良が進み、より細微な動植物の組織や細胞の観察ができるようになり、正常な細胞と病的細胞の違いなどが明らかになってくると、身体に侵入してくる病原微生物の研究へと発展していった。
18世紀末から19世紀に活躍した2人の医科学者、ドイツのロベルト・コッホとフランスのルイ・パスツールが近代細菌学に大きな貢献をした。
コッホは、病原微生物が疾病を引き起こすと考え、どの細菌がどのような疾病の原因になるかを、コッホの三原則として科学的検出法を提唱した。
①患者からいつも同じ病原体が発見されること
②その菌を純粋培養できること
③その培養菌を動物実験で感染させると同じ疾病が再現されること
コッホは、このような方法で牛や羊の罹る炭疸病の病原菌を発見するとともに、1882年に死の病と恐れられていた肺結核が結核菌によるものと証明した後、インドに渡ってコレラ菌を発見した。
 無菌鶏卵を培地にしてインフルエンザワクチンを作る
無菌鶏卵を培地にしてインフルエンザワクチンを作る
発酵を研究していたパスツールは、腐敗菌の研究を進め、当時学説的主流であつた微生物の自然発生説を科学実験によって「生物は生物より発生する」と完全に否定した。この実験でパスツールは、100度の沸点した水に圧力をかけ、無菌水を作ることで手術時の殺菌消毒の方法を確立した。
パスツールは病原菌の発見よりも予防や治療の方に力を注ぎ、当時知られていた「一度感染症に罹患すると二度とその病気にはならない」という経験則的伝承を通して、ワクチンの有効性の証明と開発に力を入れ、炭疸病、狂犬病の予防接種を行った。
これにより現代免疫学への大きな道筋が開かれるとともに、それまでの疾病を症状で分類していたのが、病因論によって診断分類が行われるようになり、予防治療の医療へと変化したのである。
魔法の弾丸
パスツールの後、ドイツのポール・エールリッヒと秦左八郎との共同研究で「標的にする病原菌微生物だけを狙い撃ちする」梅毒の薬サルバルサン606が開発された。これが化学療法の幕開けで、エールリッヒが以上のことを説明するために用いた「魔法の弾丸」という言葉が、世界中の研究者をこれらの研究に駆り立てた。一方、イギリスでワクチンの研究をしていたアレクサンダー・フレミングは、エールリッヒから供与されたサルバルサン606をイギリスで最初に使用する栄誉によくしたが、それは非常に毒性の高い物だった。より優れた魔法の弾丸を求めているうちに、偶然にもブドウ球菌を培養していた古いシャーレに異変が起こっていた。よく見ると自然に紛れ込んだ青カビが、ブドウ球菌のコロニーを溶解していたのである。微生物に攻撃性と自己防御機能があることが解り、抗生物質ペニシリンの大量生産につながった。フレミング以来さまざまな抗生物質が開発され、20世紀に人類は魔法の弾丸をついに手に入れたかに見えた。
細菌戦争に勝利したか
現在地球のグローバル化が進むなか、人類史上かつてない環境破壊が起こっている。人類誕生の遥か以前から地球上に生存している微生物の生態系も人間によって破壊され、存在さえ知らなかった病原性微生物が復讐するかのように突然変異して襲いかかってきている(図参照)。エイズ、狂牛病、O-157など海の向こうの話題と思っていたものが、さまざまな宿主に潜んで瞬時のうちに世界を駆け巡る。
18世紀でさえ、発生地であるインドからコレラが輸出されると、1ヶ月ほどでヨーロッパに広がり、1年後にはアメリカにたどり着いたというデータがある。今の日本のように、食料が世界中から輸入される状況では、いつ新たな病原微生物に襲われるか油断はできない。
汚染源の特定でパニックになった、昨年のO-157の流行をきっかけに、一般的に語られてこなかった魔法の弾丸以降の病原微生物世界が、専門家やマスコミから語られ始めだした。
善玉菌と悪玉菌
最近の研究で、人の腸内細菌叢の働きが、免疫抑制抗体である血清蛋白の一つ、免疫グロブリンを作り出すことに役立っているのではないかと考えられるようになった。
細菌学者、光岡知足氏の著書『腸内細菌の話』によると、動物実験で抗生物質を投与すると正常腸内細菌叢に乱れが起き、感染に対する抵抗力が弱まり、菌交代症を引き起こす。
また、腸内細菌には有用なものと有害なものとに分けられ、健康な人では両者が一定のバランスを維持していて、ビフィズ菌など有用な細菌は、栄養や感染防御に役立っているが、腐敗産物、毒素、発ガン物質を宿主にしている細菌などの有害グループは、一気に宿主を攻撃しないが、長い共存生活の中で、肝臓病、動脈硬化、免疫力の減退など老化の原因となつているのではと考えられている。
耐性を持ち始めた病原微生物
4月に東京で開催された「腸管出血性大腸菌感染症シンポジウム」では、O-157においても抗菌剤に対し抵抗力を持ち始めたという報告がなされ、また、ホスホマイシンなどの抗菌剤を投与すると溶血性尿毒症症候群を引き起こすベロ毒素を出すとされ、抗菌剤の使用に注意を促した。
ふつう、細菌が人に感染しても発症しなければ、共生関係にあると言えるのだが、人に有害な病原微生物だけを狙い撃つはずの抗菌剤の多種大量使用が、実は有用細菌を含めた非感染菌までも殺してしまい、腸内細菌叢の生態系を破壊してしまうことなどにより、抗菌剤に耐性を持つ突然変異した病原微生物が発生することになった。
スーパー細菌と院内感染
 アイソレーター 海外からの感染者を水際で隔離する
アイソレーター 海外からの感染者を水際で隔離する
耐性菌で最も変容したものの一つに黄色ブドウ球菌がある。当初この菌にはペニシリンGが有効であったが、ペニシリン耐性黄色ブドウ球菌が現れるとこ の菌は突然変異を繰り返し、多種類の抗菌剤に耐性を持つようになった。現在ではMRSA(メチシリン耐性黄色ブドウ球菌)と呼ばれ、病院内感染で最も恐れ られている病原菌である。
同一系統の抗菌剤を長期にわたって繰り返し使用すると細菌の耐性化は促進される。このことは、細菌が耐性遺伝子 を次々にその細胞内に取り込むメカニズムを持っているからで、これを克服しない限り、新しい抗菌剤を作り出したとしても、細菌は直ぐさま耐性を作り、人と 耐性菌とのいたちごっこが続くことになる。

内圧をかけて外からの汚れた空気が入らないようにした手術室
今医療の世界で、魔法の弾丸の乱用を防ぐことが感染症に罹らない手だてだと、笑えない話として囁かれる。アメリカのトロントにあるマウント・サイナイ病院では、MRSAやVRE(バンコマイシン高度耐性腸球菌)の院内感染に対し高額な抗生物質の使用よりも、公衆衛生的な感染予防の方に力を入れ始めた。院内感染管理プログラムを作り、年数回すべての病棟患者をDNA分析を含めた検査を行い、ハイリスクグループを分類し、清掃や給食をも含めた医療従事者が 一丸となって個々の対策を行い、院内感染0%を達成しているという。それにも増して重要なことは、MRSAやVREの結合によるすべての抗生物質に耐性を 持つスーパー細菌を作り出さないことにあるという。
参考文献
『伝染病予防必携』 重松逸造他
『国民衛生の動向』厚生統計協会編
『公衆衛生マニュアル』柳川洋編集
『ウイルス学辞典』北野忠彦訳
『細菌の逆襲』吉川昌之介
『腸内細菌の話』光岡知足
『超細菌の報復』ジェフリー・キャノン
『病原微生物の氾濫』アーノ・カーレン
『医療人類学』G・M・フォスター
『病気の社会史』立川昭二